Cet article a également été publié avec une extension sur l’oxygénothérapie chez le patient avec une douleur thoracique sur le blog de Rhazelovitch : la Mine.
Un étudiant vient de me demander par mail le pourquoi du comment de l’oxygénothérapie chez le patient BPCO. Cette question, je pense que nous sommes nombreux à s’être penchée dessus au fil de nos études. C’est un peu un passage obligé, un point tournant. Amusant de voir que les chemins sont différents mais qu’il existe des endroits qui focalisent l’attention chez un grand nombre d’étudiants.
Google sait répondre à cette question. C’est encore un peu fouilli malgré tout. J’espère que ce billet aidera à clarifier les pensées.
D’abord, il faut distinguer l’aigu du chronique. Moi je fais de la médecine aigüe, je connais mal le chronique mais je crois me souvenir qu’il existe des indications bien claires à l’oxygénothérapie au long cours chez les patients insuffisants respiratoires chroniques : la PaO2 de moins de 55 mmHg en dehors de décompensations est un point clef, après il faut regarder le coeur droit, la polyglobulie, l’adhésion du patient, etc.
En aigu, je rappelle que l’hypoxie tue plus vite que l’hypercapnie. Beaucoup plus vite. Devant un patient en détresse respiratoire aigüe, qui tire, qui semble au bord de l’épuisement, qui s’agite, la priorité est de mettre un masque à oxygène à bon débit pour avoir une SpO2 au dessus de 90%, de laisser le saturo en place, de rester auprès du patient et d’appeler l’équipe médicale responsable du patient et/ou l’équipe de réa.

En subaigu, il faut effectivement se méfier d’une oxygénothérapie inadaptée. L’oxygène est un médicament comme les autres, il y a des indications et une posologie. Il faut toujours savoir et comprendre pourquoi un patient reçoit tel ou tel traitement.
Le principal stimulus de la ventilation est le pH du liquide cérébro-spinal. La PaCO2 (=la capnie en terminologie) est un des principaux déterminants de ce pH du liquide cérébro-spinal. Les patients BPCO vivent en acidose respiratoire compensée. Leur principal mécanisme de régulation de la ventilation est désensibilisé. Il y a donc un autre mécanisme qui prend le relai : les chémorécepteurs carotidiens sensible à la PaO2. Grosso modo, c’est donc plutôt les variations d’oxygène dans le sang qui module la ventilation des patients BPCO. Si l’oxygène baisse, ils essayent de plus ventiler pour compenser.
Lorsque l’on donne de l’oxygène à un patient BPCO il y a plusieurs phénomènes qui concourent à monter la PaCO2 et à pousser le patient vers l’encéphalopathie hypercapnique :
– l’effet Haldane, en saturant mieux l’hémoglobine en oxygène, l’hémoglobine relargue du CO2 qu’elle transportait sous forme de composés carbaminés.
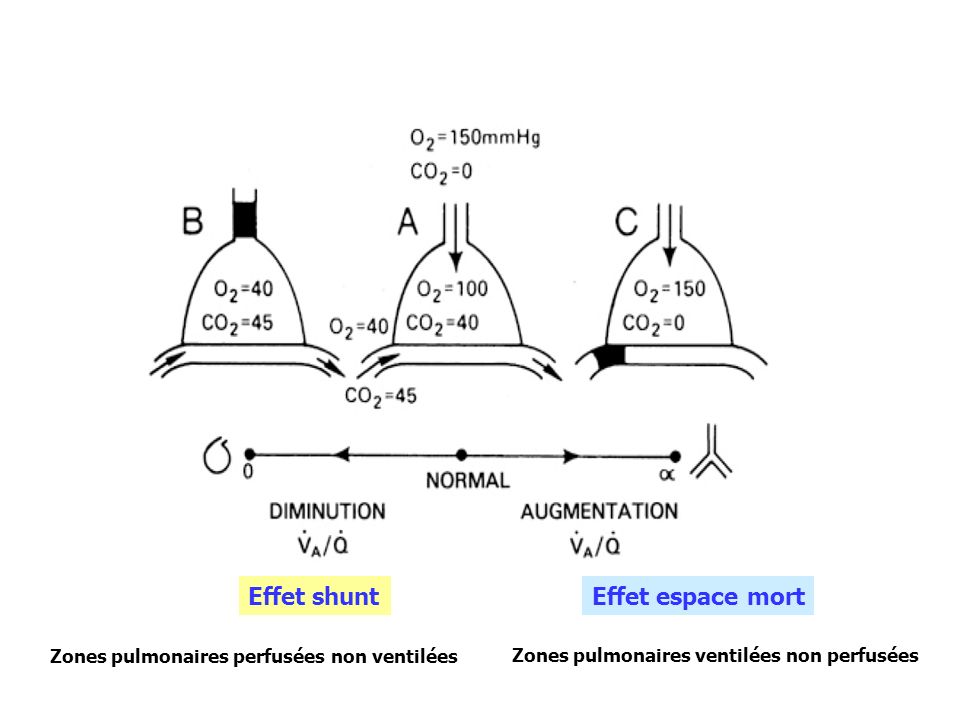
– modification de l’espace mort : en augmentant la PaO2 on lève la vasoconstriction hypoxique qui limitait certaines anomalies de ventilation/perfusion et l’espace mort alvéolaire augmente
– enfin, il y a une diminution de la stimulation de la ventilation par l’hypoxémie. La baisse de la ventilation-minute engendre une augmentation de la capnie. (ajout de cette note après rédaction : lisez le commentaire de Cayetanensis… Aubier dans les année 1980 a montré que la VM ne changeait pas en clinique)
Voilà, il faut toujours titrer l’oxygénothérapie chez le BPCO. Un faible débit de 1 ou 2 L/min peut suffire à améliorer une dyspnée. Connaitre la saturation (SpO2) de base du patient et/ou sa PaO2 guide la prise en charge. Contacter le pneumologue et/ou le médecin traitant peut aider à mieux connaitre l’état de base du patient… n’oubliez pas qu’il peut y avoir des correspondants médicaux en dehors de l’hôpital…
Merci pour votre attention, bonne journée
PS ce powerpoint est très bien fait
PPS Je vous conseille cette note chez Thoracotomie.com sur les exacerbations de BPCO
24 réponses sur « Oxygène et BPCO »
La dernier mécanisme (la désensibilisation à l’hypercapnie et la perte du stimulus hypoxique quand on sur-oxygène), bien que facile à comprendre et à retenir par les étudiants (et les anciens étudiants) n’a pu être reproduit lorsqu’il a été testé en clinique.
Je suis par contre assez convaincu que la levée de la VPH joue ici le rôle plus important, mais balancée par le fait que cette levée de VPH peut aider le ventricule droit ce qui peut parfois être un objectif.
Par ailleurs, il ne faut pas oublier que ces patients sont en fait à la limite de leurs capacités d’épuration du CO2 et que tout évènement décompensant entraine une hypoxémie et une surproduction de CO2 difficilement éliminable qu’on rajoute ou non de l’oxygène. La fièvre et surtout la polypnée augmentent drastiquement la production de CO2 qui ne peut pas être éliminée et conduisent à l’acidose hypercapnique. Seule la diminution de la production par diminution du travail respiratoire grâce à la CPAP (ou la VNI) résout le problème. Par ailleurs la CPAP ou VNI permettent de régler le trouble, même faites à FiO2 et SpO2 élevées (cqfd).
Merci pour ces précisions. J’ajoute que mes avertissements concernaient surtout le patient « stable » qui reçoit par erreur d’inattention trop d’oxygène, genre en SSPI après un bloc simple, en salle d’urgence en attendant d’être vu, etc.
Vive la VNI, merveilleuse invention ! J’invite d’ailleurs tout le monde à essayer sur soi, on les règle mieux après je pense !
bonsoir,
en quoi un masque peut retirer le CO2 , en sachant qu’il envoie de l’O2 et qu’on ne peut pas retirer le CO2 initialement?
Cordialement.
Quelle est votre formation ?
Il est écrit noir sur blanc dans cet article qu’un débit d’oxygène inapproprié (comprendre trop élevé) peut faire MONTER la PaCO2 (=le dioxyde de carbone dans le sang)
Je vous invite donc à relire l’article calmement. L’imprimer pour le lire tranquillement peut être une bonne idée.
Si ça n’est pas clair, revenez ici pour poser vos questions.
Cheers,
nfkb
Essayer sur soi, et bosser la physiologie, le vieux BPCO ne se comportant pas exactement comme le jeune anesthésiste triathlète 😉
c’est pas faux :-p mais même un jeune ne kiffe pas de se manger 20 d’aide dans la tronche pour une première prise de contact 😉
Merci beaucoup pour le petit Topo, ça passe mieux par écrit et quand on a le temps de comprendre. (diaporama très bien effectivement)
Par contre je n’ai pas bien compris l’histoire de levée de VPH ( ventilation par hypoxie?) qui aide le VD…
L’hypoxie génère de la vasoconstriction dans les artérioles pulmonaires pour limiter les zones perfusées non ventilées. C’est la VPH (vasocontriction pulmonaire hypoxique)
De ce fait il y a moins d’anomalies dans les rapports ventilation/perfusion (moins d’espace mort en l’occurence) et les échanges gazeux sont optimisés.
La VPH (vasocontriction pulmonaire hypoxique) augmente la pression en amont dans l’arbre artériel pulmonaire.
Chez un patient insuffisant respiratoire chronique, cette augmentation de la pression dans l’artère pulmonaire (HTAP) finit par fatiguer le coeur droit qui n’est pas habitué/fait pour travailler dans un haut régime de pression.
Ainsi lorsqu’un insuffisant respiratoire est victime d’une défaillance cardiaque droite pour une raison X-Y-Z, le fait de diminuer sa pression dans l’artère pulmonaire peut améliorer le fonctionnement du coeur droit. D’où l’idée que l’oxygénation peut améliorer le travail du coeur droit. Il suffit ensuite de savoir que la PaCO2 peut monter et de la gérer grâce à une VNI par exemple (ou la ventilation mécanique « invasive » si nécessaire)
j’insiste sur le fait que l’on parle dans ce commentaire de patients graves, en détresse cardio-respiratoire sévère qui nécessite une prise en charge par des réanimateurs. L’objet du post est surtout d’expliquer pourquoi il faut être vigilant avec le débit d’O2 chez un BPCO stable hospitalisé suite à une intervention chirurgicale par exemple.
Dans votre post, par « adhérence », vous vouliez signifier « adhésion » ?
Effectivement, c’est plus un terme qu’on utilise en pathologie chronique, pour reprendre vos termes 🙂
En tout cas, merci bcp pour ces petites (ou grandes) notes souvent très didactiques, documentées, où chacun trouve matière à se (re)former, selon son niveau et sa spécialité !
Merci d’avoir pointer ce barbarisme (j’ai corrigé) et pour votre commentaire sympa 🙂
Ah merci!!!! Non l’oxygénotherapie ne tue pas les patients BPCO si on sait ce qu’on fait. Combien de fois on a entendu l’infirmière dire » j’ai mis que 1 L d’02 parce que le patient est BPCO… » alors qu’il est à 80% de Sp02 ….
Et je trouve très élégant , l’administration d’oxygénotherapie pour lever la VPH et ainsi diminuer le travail du VD, c’est de l’hémodynamique niveau 4 !!!
Merci!!!
Bonjour, je ne comprend pas l’explication concernant le mécanisme de levée de vasoconstriction hypoxique : si on la lève on obtient une zone mieux perfusée que ventilée et donc un effet shunt ou bien une diminution de l’espace mort non ?
essayer de dessiner des exemples, vous devriez comprendre
Moi j’ai fait des schémas, et j’en reviens au même point que D4.. (Et plusieurs de mes camarades également) Comment en vasodilatant des artères, peut-on augmenté un espace mort ?
Dans le poumon nous avons plusieurs zones, dites de West (du nom du célèbre physiologiste respiratoire) https://fr.wikipedia.org/wiki/Zones_de_West selon que la Palv (pression alvéolaire) et supérieure à la Pap (pression artérielle pulmonaire) ou la Pv (pression veineuse pulmonaire). Lorsque la Palv est supérieure à la Pap, l’alvéole écrase les vaisseaux, l’alvéole est donc ventilée mais non perfusée c’est de l’espace mort (c’est la zone de West 1 comme on dit).
Les alvéoles du BPCO ont une PAlv positive (auto-Pep ou Pep intrinsèque) qui peut facilement devenir supérieure à la Pap dès que cette dernière baisse un peu, entrainement une augmentation des zones West 1, c’est à dire de l’espace mort.
Merci m’sieur !
Ainsi, lorsque la VPH s’arrête, la Pap diminue, le vaisseau devient ainsi compressible et l’espace mort augmente.
Bonjour et merci BEAUCOUP pour cet article qui répond enfin précisément à cette question !
Concernant l’augmentation de l’espace mort alvéolaire, j’ai également du mal à comprendre, car les alvéoles dont les capillaires s’adaptent avec la VPH sont des alvéoles mal perfusées, donc dont la VA dans le rapport VA/Q diminue initialement..
Du coup je me dis que la VHP permet de renormaliser ce rapport en diminuant Q.
Mais ainsi, lors de la levée de la VHP, on a uniquement une augmentation de Q donc pour moi, à nouveau un effet shunt.
En fait, avec l’explication de l’auto-PEP, je crois comprendre que l’alvéole garde une Palv (ou une VA) suffisante pour surpasser la PAP (ou le Q) et donner une augmentation du VA/Q, donc un effet espace mort.. Mais comment fait-elle, puisqu’elle reste toujours mal perfusée..?
Désolée mais c’est très intéressant 🙂
relire ci dessus http://www.nfkb0.com/2014/11/05/oxygene-et-bpco/#comment-77685 #inception
[…] rajoute un petit paragraphe et quelques infographies habituelles résumant les points importants. Lien vers article original. […]
Bonsoir, je vous remercie pour ces explications… par ailleurs j’aurais voulu savoir… chez un patient bpco, et sous O2, peut on laisser l’O2 avec les aérosols ou vaut il mieux faire les aérosols en air. Je suis étudiante infirmière et dans mon service j’ai 2 sons de cloche différents 🙁
Aérosols thérapeutiques à brancher sur l’air.
S’il n’y a que des prises d’O2, alors il n’y a pas le choix mais ça n’est pas comme ça qu’il faut faire de principe.
J’ai un BPCO et j’ai l’oxygène pendant 10h sur 24 h la nuit si je n’ai pas fait les 10 h la nuit puis-je les finir dans la journee ? Y a t il des effets secondaires’ Je m’înquiete ?
Bonjour l’oxygène s’administre en continu, il n’y pas de logique de rattrapage. Je vous invite à poser la question à votre médecin traitant et votre pneumologuqe qui seront plus à même de vous rassurer, vous connaissant mieux que moi ! Leur poser la question vous « tranquilisera » 🙂