En anesthésie-réanimation on rencontre tous les jours des patients qui ont de grandes fluctuations hémodynamiques. Les drogues d’anesthésie ont une grande influence sur le système sympathique et le coeur. Ensuite le jeûne, le saignement et les perfusions impactent la volémie du patient. Ainsi les anesthésistes observent chez le patient des variations du contenu et du contenant et c’est un vrai challenge d’optimiser la situation hémodynamique pour donner au patient le plus de chance de faire face au stress périopératoire.
Les anesthésistes-réanimateurs voient régulièrement de nouveaux appareils permettant de surveiller les patients à risque* de mal vivre leur intervention chirurgicale. Historiquement, le cathéter artériel pulmonaire de Swan-Ganz était l’outil le plus sophistiqué (sic cf ce billet). C’est plutôt un outil plutôt robuste, pas trop compliqué à comprendre, une histoire de plomberie en somme. Malheureusement il existe de nombreux pièges dans l’interprétation fine des données et ce cathéter peut engendrer une morbidité propre non négligeable. Ainsi l’industrie pharmaceutique s’est mise à développer des techniques alternatives. On a ainsi vu fleurir les boîtes noires qui souvent surveillent la pression artérielle et calcule le débit cardiaque. Paul Marik, un réanimateur ayant beaucoup travaillé sur l’hémodynamique, a écrit une revue intéressante sur ces outils et leurs limites récemment (peut-être pour mieux vendre la boite noire qu’il a fabriquée 😉 ) .
L’intérêt de ces appareils est de guider le médecin dans ses décisions de remplissage ou d’utilisation de médicaments actifs sur le coeur et les vaisseaux. L’idée étant d’optimiser le transport en oxygène (DO2) pour faire face de façon adéquate aux besoins (VO2). Naturellement l’organisme sain s’adapte, lorsqu’on se met à courir, tout se met en branle pour amener plus d’oxygène aux muscles par exemple. Lorsque l’on est opéré, les réflexes ne sont plus aussi performants et surtout l’intégrité physique est pertubée : saignement, remplissage par des solutions, évaporation inhabituelle, froid, inflammation, etc. Les soignants doivent donc faire le boulot le plus intelligement possible.
Alors, on apprend assez tôt dans le cursus qu’il faut une bonne pression artérielle pour perfuser les organes. Une pression artérielle moyenne de 65 mmHg est une bonne cible pour faire circuler le sang artériel jusqu’aux capillaires aux fin fonds des tissus. S’il n’y a pas de pression dans les tuyaux, ça ne circulera pas. La pression artérielle dépend du débit cardiaque et des résistances vasculaires. Souvenez-vous la loi d’Ohm : U=RI ! Il faut donc un débit cardiaque et des résistances corrects pour avoir une pression artérielle suffisante.

Focalisons nous sur le débit cardiaque. Le débit cardiaque dépend du volume d’éjection systolique (VES) et de la fréquence cardiaque. Augmenter la fréquence cardiaque n’est pas le moyen le plus élégant d’augmenter le débit cardiaque car le remplissage du coeur est souvent compromis (diastole raccourcie) et le VES rarement optimal. De plus rendre artificiellement un patient tachycarde augmente la consommation d’oxygène du myocarde ce qui n’est n’est pas souhaitable dans une situation déjà bancale sur le plan hémodynamique.
Il faut alors essayer d’augmenter le volume d’éjection systolique. Pour ça soit on donne du remplissage soit on augmente l’inotropisme cardiaque. La dobutamine qui augmente l’inotropisme cardiaque augmente souvent sensiblement la fréquence cardiaque avec la problématique évoquée dans le paragraphe du dessus. On essaye de la réserver le plus possible au patient ayant un défaut d’inotropisme patent, objectivé par l’échocardiographie.
Se pose alors la question du remplissage. La relation de Frank-Starling nous explique que la fibre myocardique va avoir d’autant plus de force pour se contracter qu’elle sera étirée et ceci jusqu’à un certain point. En donnant du remplissage, on espère remplir plus le coeur, étirer les fibres pour qu’elles se contractent plus fort et éjectent plus de sang. Les médecins et les industriels ont conçus beaucoup de techniques pour prédire si le patient augmentera son débit cardiaque après un remplissage (içi par exemple). Les appareils de surveillance de l’hémodynamique se focalisent autour de ça : est-ce que mon patient est dans une situation où du remplissage augmentera son débit cardiaque ?
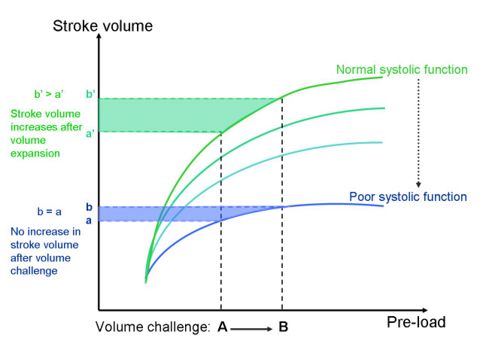 Lorsque l’on est dans une situation hémodynamique précaire, que le remplissage n’augmente plus le débit cardiaque et que le patient présente encore des signes d’insuffisance circulatoire, il est courant d’utiliser des médicaments aux propriétés vascocontrictives. Ainsi on augmente les résistances vasculaires systémiques pour augmenter la pression artérielle. En pinçant le tuyau, on espère propulser plus loin le fluide.
Lorsque l’on est dans une situation hémodynamique précaire, que le remplissage n’augmente plus le débit cardiaque et que le patient présente encore des signes d’insuffisance circulatoire, il est courant d’utiliser des médicaments aux propriétés vascocontrictives. Ainsi on augmente les résistances vasculaires systémiques pour augmenter la pression artérielle. En pinçant le tuyau, on espère propulser plus loin le fluide.
Le médicament le plus utilisé dans ce contexte est la noradrénaline. Cette dernière joue sur plusieurs tableaux. C’est d’abord un puissant vasoconstricteur. En resserrant les veines qui jouent un rôle de réservoir passif, le retour veineux et le remplissage du coeur augmentent. Ensuite, la noradrénaline serre également les artères qui conduisent le sang oxygéné vers les organes. Enfin, la noradrénaline a un effet inotrope positif non négligeable.
Donc en gros lorsque la pression artérielle d’un patient baisse en situation d’agression, vous avez compris que l’on essaye d’augmenter son débit cardiaque et de resserrer ses vaisseaux.
La question fondamentale qui se pose maintenant est : « est-ce que l’oxygène arrive convenablement dans les mitochondries des cellules pour brûler du glucose ? »
* la définition du patient à risque est d’ailleurs assez flou
6 réponses sur « Le challenge de l’hémodynamique en anesthésie-réanimation »
Agréable de replonger dans la physiopathologie/physiologie cardiovasculaire.
L’exposé est clair et sympa.
Merci
Externe en médecine, je lis ce blog avec beaucoup d’intérêt, et vos articles me motivent +++ pour ne rien lâcher dans ces études 😉
Alors merci beaucoup !
Merci, ce genre de messages m’encouragent à continuer 🙂
Salut!
Expose tres tres interressant qui me conforte dans mon souhait de devenir MAR.
Merci
[…] Dans un billet récent, j’ai essayé de vous expliquer le raisonnement des anesthésistes-réanimateurs face à un challenge hémodynamique. […]